bài 1
DƯỢC ĐỘNG HỌC LÂM SÀNG
PGS.TS. Nguyễn Trọng Thông
Bộ môn Dược lý - Đại
học Y Hà Nội
Mục tiêu học tập
1. Phân tích được
quá trình hấp thu, phân phối, chuyển hóa và thải trừ thuốc ở người bình thường
và những đối tượng đặc biệt.
2. Ứng dụng được
các quá trình dược động học trong sử dụng thuốc an toàn và hợp lý
NỘI DUNG TRÌNH BÀY
1. Đại cương dược động
2. Sự vận chuyển thuốc qua màng sinh học
3. Sự hấp thu thuốc
4. Sự phân phối thuốc
5. Sự chuyển hóa thuốc
6. Sự thải trừ thuốc
7. Dược động học ở những đối tượng đặc biệt
====================
Phần 1. ĐẠI CƯƠNG DƯỢC ĐỘNG HỌC
1. MỘT SỐ KHÁI NIỆM
1.1. Dược lý học
(Pharmacology) bao hàm mọi nghiên cứu về sự tương tác của thuốc với các quá trình sống.
Dược lý học gồm:
+ dược động học: tác động của cơ thể lên thuốc
+ dược lực học: tác động của thuốc lên cơ thể
1.2. Pharmacology và Pharmacy
* Dược học (Pharmacy) là
khái niệm chỉ một lĩnh vực nghề nghiệp và nghiên cứu thuốc.
+ Người làm việc trong lĩnh vực dược học gọi là: Dược sỹ (pharmacist).
+ Bao gồm: Dược lý, Dược động học, bào chế (pharmaceutics), dược lâm
sàng, dược liệu, hóa dược….
* Dược lý học (Pharmacology)
là một chuyên ngành khoa học nghiên cứu tương tác giữa Thuốc <=> cơ thể. Là
một phần của dược học và y học, bao gồm:
+ Nghiên cứu in Vitro:
+ Hậu quả của tương tác đến chức năng bình thường và bệnh lý….?
+ Người làm trong Lĩnh vực dược lý học: pharmacologist
1.3. Dược lý lâm sàng (clinical
pharmacology)
Là một lĩnh vực khoa học của dược lý học, nghiên cứu sử dụng thuốc trên
người, bao gồm:
- Dược lực học
- Dược động học
- Kê đơn thuốc an toàn và hợp lý
- Phát hiện, theo dõi, xử trí ADR
- Độc chất học
- Tương tác thuốc
- Dược lý phân tử
- Dược lý di truyền
- Phát triển thuốc mới.
1.4. Dược lâm sàng (clinical
pharmacy)
Là ngành khoa học giúp tối ưu hóa việc sử dụng thuốc trên lâm sàng, bao
gồm:
- Đánh giá các vấn đề sức khỏe của người bệnh, giúp tối ưu hóa sử dụng
thuốc.
- Đánh giá tác dụng của thuốc trên người bệnh
- Tư vấn cho thầy thuốc lựa chọn thuốc phù hợp với từng cá thể người bệnh.
- Tư vấn sử dụng thuốc cho người bệnh.
2. CÁC QUÁ TRÌNH DƯỢC ĐỘNG HỌC
2.1. CẤU TRÚC MÀNG TẾ BÀO
Để thuốc thực hiện được
các quá trình dược động học thì cần có tỷ
lệ tan trong lipid và nước thích hợp, vượt
qua các màg tế bào
2.2. Sự hấp thu: vận chuyển thuốc từ nơi tiếp xúc vào máu
2.2.1. Các cách vận chuyển thuốc qua màng sinh
học
- Ẩm bào
- Lọc
- Vận chuyển thuốc bằng
khuếch tán thụ động
- Vận chuyển nhờ chất
mang:
. Vận chuyển tích cực
. Vận chuyển thuận lợi
* Ẩm bào (thực bào):
- Màng tế bào bọc phân tử thuốc đưa vào bào tương.
- Enzym trong lysosom thủy phân, giải phóng thuốc

* Vận chuyển bằng cách lọc qua các ống dẫn
TLPT 100-200 daltons +
tan trong nước, ít tan trong lipid, phụ thuộc áp xuất lọc, dạng tích điện.
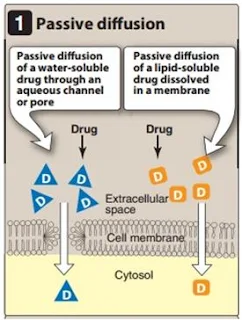
* Vận chuyển bằng khuếch tán thụ động (simple
diffusion)
-Tỷ lệ tan trong nước/
lipid thích hợp, đi từ nơi cao đến nơi thấp, không cần ATP.
- Sự tan trong lipid,
nước thay đổi theo pH.
Đối với chất acid
pKa = pH+ log ([Phân tử]/[ion])
Ở pH kiềm => ion hóa
nhiều, tan mạnh trong nước
Ở pH acid ngược lại.
=> tăng hấp thu pH
< pKa
=> tăng thải trừ pH
> pKa
Đối với chất kiềm
pKa = pH+ log ([ion]/[Phân
tử])
Ở pH acid => ion hóa nhiều, tan mạnh trong nước
Ở pH kiềm ngược lại
=> tăng hấp thu pH > pka
=> tăng thải trừ pH
< pKa
pH ở một số ngăn sinh lý
Huyết tương: 7,35 -
7,45
Nước tiểu: 5,5 - 7,8
Dịch vị: 1,2 - 1,4
Bào tương: 7,2 - 7,4
Dịch Ruột: 7,5 - 8,0
* Vận chuyển nhờ chất mang (carrier):
Đặc điểm:
- Có sẵn trên
màng tế bào
- Có tính bão
hòa: chất vận chuyển có hạn
- Có tính đặc
hiệu tương đối
- Có tính cạnh
tranh
- Có thể bị ức
chế hoặc tăng sinh
Có 2 loại:
- Vận chuyển thuận lợi (facilitated diffusion)
+ Vận chuyển theo chiều
bậc thang nồng độ
+ Không cần năng lượng
- Vận chuyển tích cực thực thụ
+ Vận chuyển ngược bậc
thang nồng độ
+ Cần có năng lượng
2.2.2. Các đường sử dụng
- IV (tiêm tĩnh mạch)
- IM (bắp), SC (dưới
da)
- Hít - inhalation
- Qua da - transdermal
- Uống (PO)
- Dưới lưỡi -
sublingual
- Trực tràng
* Sự hấp thu thuốc theo đường uống
Ưu điểm: hấp thu dễ dàng vì
là đường tự nhiên
Nhược điểm: pH khác nhau,
nhiều enzym tiêu hóa, nhiều thuốc gây kích ứng niêm mạc, dễ tạo phức với các chất
trong thức ăn => khó hấp thu.
+ Niêm mạc miệng: thuốc trực tiếp
vào tĩnh mạch lưỡi => không bị mất tác dụng lần đầu qua gan => tác dụng
nhanh: Adalat, nitroglycerin…
- Kích thích tiết nước bọt
+ Ở dạ dày:
- pH 1,2 - 2,0:
tăng hấp thu các acid yếu:
aspirin, barbiturat
- Thời gian lưu
ở dạ dày ngắn: 0-3 giờ, đói hấp thu nhanh nhưng kích ứng.
- Niêm mạc dạ
dày chứa nhiều cholesterol, nhu động nhanh, mạnh, diện tích hấp thu nhỏ
+ Ở ruột non:
- pH thay đổi:
tá tràng 5-6, hỗng tràng 6-7, hồi tràng 7-8
- Nhiều vi
nhung mao, nhiều mạch máu => diện
tích hấp thu > 40 m2, dài, nhu động nhẹ nhàng, xếp
gấp khúc => thời gian lưu 3-4
giờ.
+ Ở ruột già (trực tràng):
- Thời gian lưu ngắn, diện tích hấp thu nhỏ hơn ruột non => hấp thu
không hoàn toàn.
* Sự hấp thu thuốc qua đường tiêm
+ Qua tiêm bắp:
Ưu điểm: Không bị phá hủy bởi acid, enzym, chuyển hóa lần đầu qua gan, ảnh
hưởng của thức ăn…=> thuốc hấp
thu nhanh, gần như hoàn toàn.
Nhược điểm: Thực hiện phức tạp, gây đau, có thuốc
gây hoại tử (calciclorid, ouabain)
+ Qua tiêm dưới da:
Ít mạch máu => hấp thu
chậm nhưng duy trì nồng độ thuốc kéo dài
Nhiều thần kinh cảm giác gây đau nhiều
+ Qua da: phụ thuộc nhiều vào tá dược,
cấu trúc, trạng thái sinh lý, bệnh lý của da.
+ Qua niêm mạc hô hấp: chỉ chất ở dạng
bay hơi, diện tích phổi 80-100 m2, không qua gan => hấp thu nhanh. Có một số thuốc ít hấp thu, dùng tại chỗ.
2.2.3. Diện tích dưới đường cong (AUC)
2.2.4. Sinh khả dụng (F)
* là % dạng còn hoạt tính trong vòng tuần
hoàn so với liều đã dùng.
F ampicilin = 49
F amoxicilin = 90
Sinh khả dụng: % còn hoạt tính, Tmax, C max
* Sinh khả dụng tuyệt đối
(Fabs.):
F các đường dùng khác
/ F tĩnh mạch
Fabs. > 50% đạt hiệu quả, > 80% tốt, <50% kém.
Ưu tiên chọn Fabs. cao, nếu Fabs. >80% ưu tiên dùng uống.
* F tương đối: bản chất là
nghiên cứu BE => chọn thuốc.
2.2.5. Tương đương sinh học (BE)
BE: đánh giá gián tiếp hiệu quả điều trị giữa thuốc generic với thuốc gốc
của nhà phát minh hoặc thuốc có uy tín trên thị trường thông qua AUC (Tmax, Cmax), sinh khả dụng.
BE = F của hãng A / F của thuốc
phát minh
BE = AUC hãng A / AUC
hãng B
Khi AUC, Frel. khác nhau 80-125%
thì được gọi là tương đương.
2.3. Phân phối: Thuốc trong máu và đi vào tổ chức
2.3.1.Thuốc lưu hành trong máu:
Trong máu: D + Prot. <=>
D-Prot.
- Acid gắn albumin, base gắn globulin.
- Số lượng vị trí hằng định, đặc hiệu tương đối: => cạnh tranh: Phenylbutazon
và warfarin
- Trong điều trị: lúc đầu
dùng liều tấn công, sau đó dùng liều duy trì ổn định tác dụng.

2.3.2 . Ý NGHĨA CỦA SỰ GẮN VÀO PROTEIN
Dạng tự do: có tác dụng
Dạng kết hợp thuốc -
Prot.:
+ Kho dự trữ thuốc
=> C ở trạng thái cân bằng.
+ Không có tác dụng.
+ Làm chậm thải trừ
+ Hapten-Prot.=>
kháng nguyên => tăng dị ứng.
Ý nghĩa gắn protein huyết tương:
- Suy dinh dưỡng, xơ
gan, thận hư, người già..., thay đổi tỷ lệ gắn thuốc vào prot. => chỉnh liều thuốc.
Sự phân phối thuốc vào các cơ
quan: Não, rau thai, sữa…
Sự phân phối lại:
Thường gặp với các thuốc tan nhiều trong mỡ, có tác dụng trên thần kinh
trung ương và dùng thuốc theo đường tĩnh mạch.
VD: gây mê bằng thiopental
2.3.3.Thể tích
phân phối
Vd (volume of
distribution): V biểu kiến (tưởng
tượng) để: Cmáu = C tổ chức
Cách tính Vd:
Vd = A (lượng thuốc đưa vào cơ thể)
mg / Cp (nồng độ thuốc trong máu) mg/ml
Vd = F.D /
(AUC.Kel)
Ghi chú:
F: sinh khả dụng
D: liều dùng
Kel.: hằng số tốc độ thải
trừ
Vd = Clt.t/2 / 0,693
Ghi chú:
- Clt: độ thanh thải toàn
phần
- T/2: thời gian bán thải
Ý nghĩa của Vd: Chỉnh liều, khoảng cách liều, quyết định lọc máu
Thể tích của nước trong cơ thể: 50 lít, trong đó:
Huyết tương 3 lít
Ngoại bào: 15 lít
Trong tế bào: 25 lít
Vd = thể tích huyết tương => thuốc chỉ nằm trong máu.
Vd > V huyết tương =>
thuốc không chỉ nằm trong máu mà còn đi vào các tổ chức. Vd càng lớn, [C] trong
máu càng thấp.
Các yếu tố ảnh hưởng đến sự phân
bố:
* Sự thay đổi tỷ lệ lipid và nước
trong cơ thể
Tỷ lệ lipid - nước
trong các cơ quan khác nhau và theo tuổi:
Tuổi _ tỷ lệ
lipid % _ tỷ
lệ nước %
Sơ sinh thiếu tháng _ 12
_ 85
Sơ sinh _ 15 _ 75
12-18 tuổi _ 18 _ 60
18-60 tuổi _ 12-25
_ 60
Cao tuổi _ 35-45
_ 53
Ví dụ về sự thay đổi tỷ lệ lipid và nước trong cơ thể ảnh hưởng đến phân
phối thuốc:
- Theophylin,
gentamicin tan mạnh trong nước => tăng phân bố vào tổ chức nhiều nước => tăng Vd của trẻ sơ
sinh, trẻ nhỏ, giảm Vd ở người cao
tuổi.
- Thiopental: tăng Vd ở người lớn, giảm Vd
ở trẻ em, đặc biệt ở trẻ sơ sinh.
- Mất nước: giảm Vd các
thuốc tan mạnh trong nước => dễ ngộ độc kháng sinh aminosid.
2.4. Chuyển hóa
Mục đích: giúp thuốc chuyển từ tan trong lipid => tăng tan trong nước
Một thuốc có thể chuyển hóa ở nhiều cơ quan,
qua nhiều phản ứng khác nhau, chủ yếu ở gan
Gồm 2 giai đoạn: Thuốc bị chuyển hóa bởi nhiều phản ứng khác nhau:
- Phản ứng giai đoạn I
- Phản ứng giai đoạn II
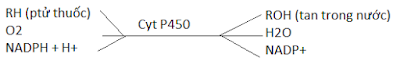
2.4.1. Phản ứng chuyển hóa giai đoạn (pha) I
- Phản ứng oxy hoá, đặc
biệt qua Cyt P450 (oxidase)
- Phản ứng khử:
Reductase
- Phản ứng thủy phân: Hydroxylase,
esterase…
* Cytocrom P-450
- Họ enzym oxy hóa thuốc, nhiều isoenzym (CYP), có 5 dưới họ: A,B,C,D,E. số trước dưới họ là họ gen, sau dưới họ là gen mã hóa (CYP2E1
chuyển hóa paracetamol, CYP3A4 chuyển hóa 3/4 các thuốc)
- Hemprotein, gắn
với CO có độ hấp phụ max ở λ = 450nm.
- Gắn vào lưới
nội bào nhẵn.
Hậu quả của chuyển hóa giai đoạn
I
- Bộc lộ các
nhóm chức: OH, NH2. SH, COOH
- Đa số mất tác
dụng hoặc độc tính: Acetylcholin => acid acetic + cholin
- Vẫn giữ
nguyên tác dụng: Phenylbutazon => oxyphentazon
- Mới có tác dụng: Phenacetin => paracetamol
- Tạo ra chất có độc tính: paracetamol => NAPQI
2.4.2. Phản ứng pha 2: liên hợp với các chất nội sinh
Acid glucuronic: thường gặp nhất
Glycin: ít xảy ra với
thuốc, chủ yếu là chất nội sinh
Glutathion: phản ứng khử độc
Acid sulfuric:
Acid acetic: sulfonamid => sỏi thận
Kết quả: tăng trọng lượng
phân tử, tăng tan trong nước, mất tác dụng => dễ đào thải (lưu ý có chu kỳ
gan ruột.)
2.4.3. Các yếu tố ảnh hưởng đến
chuyển hóa
- Cấu trúc hóa học
- Tuổi (trẻ em,
người già), giới (nam, nữ)
- Chất ngoại
lai: cảm ứng enzym (phenobarbital,
phenytoin, spirinolacton, griseofulvin, rifamycin, rượu, DDT, thuốc lá) hoặc ức
chế enzym (cloramphenicol,
cimetidin, INH, erythromycin, miconazol, nước ép bưởi chùm)
- Di truyền:
chuyển hóa nhanh, chậm (INH,
omeprazol, rượu…)
- Bệnh lý: suy
gan, thận, tim, suy dinh dưỡng…
2.5. Thải trừ
Thải trừ thuốc ra khỏi cơ thể qua nhiều đường, nhiều dạng chất khác
nhau
Chính: thận, gan
Phụ: phổi, đường khác
(sữa, nước bọt, mồ hôi)
2.5.1.Thải trừ qua thận
- Quan trọng nhất của
các thuốc tan trong nước, gồm:
+ Lọc qua cầu thận: dạng thuốc tự do, trọng lượng phân tử thấp, phụ
thuộc áp suất lọc
+ Tái hấp thu (khuếch tán thụ động) qua ống thận: Thuốc tan trong lipid, không bị ion
hóa ở pH nước tiểu (pH = 5 -6): phenobarbital, salicylat => Thay đổi pH máu, nước tiểu => Thay đổi tái hấp thu
qua ống thận
+ Bài tiết qua ống thận:
. Vận chuyển tích cực:
Làm giảm thải trừ để tiết kiệm thuốc: penicilin và probenecid có chung hệ vận
chuyển tại ống thận.
- Trong trường hợp suy thận, cần giảm liều thuốc
dùng
2.5.2. Thải trừ thuốc qua các con đường khác:
Thải trừ qua mật: trọng lượng phân tử lớn (300g/mol), dạng liên hợp
với acid glucuronic, chu kỳ gan ruột => tắc mật giảm bài tiết, dùng kháng sinh
uống phổ rộng => loạn khuẩn chí => rối loạn chu kỳ gan ruột.
Thải trừ qua phổi: thuốc bay hơi
Thải trừ qua sữa: pH 6,4-6,7=> chất kiềm dễ đi qua, thuốc chủ
yếu tan mạnh trong lipid (barbiturat, NSAIDS, diazepam, tetracyclin,
phenytoin), (tỷ lệ 1%).
Thải trừ qua các đường khác: qua mồ hôi, qua nước mắt, qua tế bào
sừng (lông, tóc, móng), tuyến nước bọt. Ít có ý nghĩa về mặt điều trị.
2.5.3. THỜI GIAN BÁN THẢI (T/2)
Là thời gian cần thiết để nồng độ thuốc trong máu giảm còn 50% hay đã
được thải ra khỏi cơ thể 50%.
t/2 = 0,693* Vd / CL
t/2 = 0,693 / k (k là hằng số thải trừ)
Css = 1,44 × F. D.T/2 : Vd : τ
+ Css: Nồng độ ở trạng thái ổn định
+ F: sinh khả dụng
+ D: liều dùng
+ T/2: thời gian bán thải
+ Vd: thể tích phân bố
+ τ : khoảng cách giữa các liều.
Hằng số thải trừ của một số thuốc ở người bình thường (Kn) và suy thận (Km):
Thuốc
|
Kn
|
Km
|
Peniciclin
|
1,4
|
0,03
|
Ampicilin
|
0,6
|
0,11
|
Tetracyclin
|
0,08
|
0,008
|
Cloramphenicol
|
0,3
|
0,2
|
Streptomycin
|
0,27
|
0,01
|
Gentamicin
|
0,3
|
0,02
|
Digoxin
|
0,004
|
0,003
|
K-Strophantin
|
0,05
|
0,012
|
Kanamycin
|
0,25
|
0,01
|
+ Sử dụng chọn
khoảng cách giữa các liều, điều chỉnh liều.
- T/2 ngắn: 4-6h dùng nhiều lần/ ngày
- T/2: 12-24h khoảng cách dùng bằng t/2
-T/2: > 24h mỗi ngày
dùng 1 lần
- Ngừng thuốc thời gian >7 lần t/2: 99% thải trừ hết.
+ Xác định khoảng
thời gian đạt nồng độ ổn định: Khi truyền liên tục với thời gian = 5 t/2.
2.5.4. Độ
thanh thải thuốc
Độ Thanh thải: CL (mL/phút) = Tốc độ bài xuất thuốc V
(mg/phút) / Cp (mg/mL)
=> Tính liều thuốc:
Cl thuốc = F.D / AUC => Dose = Cl. AUC / F
Độ thanh thải thuốc tương ứng với độ thanh thải creatinin => dựa vào Clcr. để chỉnh khoảng cách (K) giữa 2 lần dùng thuốc.
K= ln(C1/C2) : 0,693 x T/2
====================
Phần 2. DƯỢC ĐỘNG HỌC LÂM SÀNG Ở ĐỐI TƯỢNG ĐẶC
BIỆT
1. Thay đổi dược động học ở người suy giảm chức
năng gan
1.1. Chức năng gan:
- Chuyển hóa chất
protein, glucid, lipid
- Chuyển hóa
bilirubin, bài tiết acid mật, muối mật
- Chuyển hóa các chất
ngoại sinh trong đó có thuốc
- Khử độc, đông máu
1.2. Thay đổi sự
hấp thu
|
Ví dụ
|
Giảm hấp thu ở đường
tiêu hóa thuốc tan mạnh trong lipid
|
Vitamin A, D, E, K
|
Tăng F, thuốc chuyển
hóa lần đầu qua gan mạnh (first pass metabolism)
|
Propranolol,
nitroglycerin, morphin, nifedipin, labetalol, verapamil
|
1.3.Thay đổi sự
phân phối thuốc
|
Hậu quả
|
Giảm protein máu(
albumin)
|
tăng Vd
thuốc acid, có tỷ lệ gắn cao trên 90%.
|
Do ứ trệ dịch ngoại
bào
|
tăng Vd
các thuốc tan mạnh trong nước.
|
1.4. Thay đổi sự
chuyển hóa
|
|
Giảm số lượng, hoạt
tính enzym
|
giảm tác dụng
những tiền thuốc( prodrugs)
tăng tác dụng thuốc
chuyển hóa mạnh
|
1.5. Thay đổi sự thanh thải thuốc qua gan
- Giảm tổng hợp
protein
- Giảm chuyển hóa
- Giảm lưu lượng máu
qua gan
- Giảm tạo acid mật,
muối mật
- Giảm lưu lượng mật
1.6. Sử dụng thuốc ở người suy gan:
Nguyên tắc:
- Chọn thuốc ít chuyển
hóa pha I ở gan, ít thải trừ qua mật, chọn thuốc thải chủ yếu qua thận.
- Chọn thuốc ít gắn
vào protein, đặc biệt là gắn vào albumin.
- Tránh chọn thuốc
chuyển hóa lần đầu qua gan mạnh.
2. Thay đổi dược động học ở người suy giảm chức
năng thận
2.1. Chức năng thận:
- Bài tiết các chất nội
sinh, ngoại sinh
- Chuyển hóa các chất
- Nội tiết- sản sinh hồng
cầu: erythropoietin
- Điều hòa thăng bằng
nội môi (nước, điện giải, thăng bằng kiềm toan)
2.2. Thay đổi sự
hấp thu
|
Hậu quả
|
- Ứ trệ tuần hoàn
|
Giảm tiêm bắp,
dưới da
|
Tăng AUC qua
đường uống
|
|
2.3. Thay đổi sự
phân bố
|
|
- Giảm protein
|
Tăng nồng độ thuốc
tự do
|
- Tăng chất nội
sinh: ure, creatinin, acid béo
|
Tăng Vd
|
2.4.Thay đổi chuyển
hóa
|
|
- Giảm số lượng hoạt
tính enzym
|
Giảm chuyển hóa
vitamin D
|
2.5. Thay đổi sự
thải trừ thuốc
|
Hậu quả
|
- Giảm sức lọc cầu
thận
- Giảm bài tiết
|
- Giảm thanh thải
(Cl) => t/2 dài với các thuốc thải chủ yếu qua thận
t/2 = 0.693 * Vd /
Cl
- Giảm thanh thải
(Cl) => liều thuốc (D) không đổi, AUC sẽ tăng, nguy cơ tích lũy và độc
tính
AUC = F * D /
Cl
- t/2 ít thay đổi với
các thuốc thải chủ yếu qua mật
|
Thay đổi t/2 của một số thuốc ở bệnh nhân suy
thận giai đoạn cuối
Kháng sinh
|
Thời gian bán thải(
t/2 h)
|
|
Người bình thường
|
Suy thận giai đoạn
cuối
|
|
Amikacin
|
1.4-2.3
|
17-150
|
Gentamicin
|
1.8
|
20-60
|
Tobramycin
|
2.5
|
27-60
|
Azithromycin
|
10 - 60
|
?
|
Clarithromycin
|
2.3 - 6
|
22
|
Ciprofloxacin
|
3-6
|
6-9
|
Moxifloxacin
|
12
|
14.5-16.2
|
Norfloxacin
|
3.5 - 6.5
|
8
|
Ofloxacin
|
5-8
|
28-37
|
Vancomycin
|
6-8
|
200-250
|
Cefaclor
|
1
|
3
|
Cefazolin
|
2
|
40-70
|
Cefepim
|
2.2
|
18
|
Cefotaxim
|
1
|
15
|
Ceftazidim
|
1.2
|
13-25
|
Ceftriaxon
|
7-9
|
12-24
|
Cefuroxim
|
1.2
|
17
|
Cefoperazon
|
1.6-3
|
Không đổi
|
Sulbactam
|
1
|
10-21
|
Imipenem
|
1
|
4
|
Meropenem
|
1.1
|
6-8
|
Phân loại mức độ suy thận theo Clcr.
Mức độ suy thận
|
Độ thanh thải creatinin
(ml/phút)
|
1
|
≥ 90
|
2
|
60 to 89
|
3
|
30 to 59
|
4
|
15 to 29
|
5
|
< 15 (phải lọc
máu)
|
2.6. Sử dụng thuốc ở người suy thận:
2.6.1.Nguyên tắc:
- Chọn thuốc ít thải
trừ qua thận
Ví dụ:
DX fibric 60 – 90%
DX statin 2 – 20%
- Không chọn, không phối
hợp thuốc có độc tính trên thận
2.6.2. Nguyên tắc chỉnh liều thuốc
- Giảm liều
- Kéo dài khoảng cách
giữa các liều
Một số thuốc tránh và thận trọng khi dùng ở người
suy thận
Nhóm thuốc
|
Các thuốc
|
Kháng sinh
|
Aminoglycosid,
vancomycin, sulfamethoxazole, amphotericin B
|
Kháng virus
|
Foscarnet,
indinavir, cidofovir
|
Chống đông
|
Heparin TLPT thấp,
warfarin
|
Trợ tim
|
Digoxin,
sotalol, ACEI, chẹn AT2, ức chế renin
|
TKTW
|
Amisulprid,
gabapentin, lithium, levetiracetam, topiramat, vigabatrin
|
Opioid
|
Morphin, meperidin,
prophoxyphen
|
Hạ glucose máu
|
Metformin, glyburid,
insulin
|
Điều trị gout
|
Allopurinol,
colchicin
|
Khác
|
NSAID, MTX,
penicillamin
|
2.6.3. Các bước chỉnh liều:
- Bước 1: Đánh giá tỷ lệ suy thận của bệnh nhân so với
người bình thường:
Rf = Clcre. Suy thận /
Clcre. bình thường (80-120 ml/phút)
- Bước 2: Tính hệ số hiệu chỉnh Q
Q = 1- Fe.(1-Rf)
(Fe = tỷ lệ thuốc bài
xuất qua thận còn hoạt tính)
- Bước 3:
+ Giảm liều nhưng vẫn
giữ khoảng cách liều:
Liều (suy thận) = Liều
(bình thường) * Q
+ Kéo dài khoảng cách
giữa các liều nhưng giữ nguyên liều:
T suy thận = T bình
thường / Q
+ Vừa giảm liều vừa
kéo dài khoảng cách liều
Nhược điểm: Giảm liều không đạt được C điều trị, C lần đầu
quá cao khi giữ liều kéo dài khoảng cách => Chọn vừa giảm liều vừa kéo dài
khoảng cách liều bằng cách chọn hệ số Q trung gian, ví dụ Q = 1/6 thì chọn Q = 1/4
chia 2, lấy Q = 1/2 cho tính giảm liều, và Q = 1/2 cho kéo dài khoảng cách liều
theo các công thức trên.
Tỷ lệ thải trừ qua thận dưới dạng còn hoạt tính
(fe) ≥0.5 của một số thuốc:
Thuốc
|
Fe
|
Acyclovir và các thuốc chống virus liên quan
|
0,6-1
|
Allopurinol , oxypurinol
|
1
|
Atenolol
|
1
|
Dabigatran
|
0,9
|
Các chất ức chế DPP IV
|
0,8-1
|
Heparin trọng lượng phân tử thấp
|
0,7
|
Metformin
|
1
|
Morphin -6-glucuronid
|
1
|
Thuốc ức chế ACE
|
1
|
Kháng sinh nhóm beta-lactam
|
0,7-1
|
Tỷ lệ thải trừ qua thận ở dạng còn hoạt tính của
một số kháng sinh:
Kháng sinh
|
% còn hoạt tính thải qua thận
|
Kháng sinh nhóm aminosid
|
|
Amikacin
|
95
|
Gentamicin
|
95
|
Tobramycin
|
95
|
Nhóm kháng sinh macrolid
|
|
Azithromycin
|
6-12
|
Clarythromycin
|
15
|
Kháng sinh nhóm quinolon
|
|
Ciprofloxacin
|
50-70
|
Moxifloxacin
|
18
|
Norfloxacin
|
30
|
Ofloxacin
|
60-80
|
Vancomycin
|
90-100
|
Cephalosporin
|
|
Cefaclor
|
70
|
Cefazolin
|
75 - 95
|
Cefepim
|
85
|
Cefotaxim
|
60
|
Ceftazidim
|
60 - 85
|
Ceftriaxon
|
30 - 65
|
Cefuroxim
|
90
|
Cefoperazon
|
20
|
Sulbactam
|
50 - 80
|
Carbapenem
|
|
Imipenem
|
20 - 70
|
Meropenem
|
65%
|
Một số thuốc cần chỉnh liều ở người suy thận:
Thuốc
|
Liều thường dùng
|
Chỉnh liều theo độ thanh thải creatinin (ml/phút) so với liều thường dùng
|
||
> 50
|
10-50
|
< 10
|
||
Nhóm ức chế ACE
|
||||
Benazepril
|
10 mg/d
|
100%
|
50-75%
|
25-50%
|
Captopril
|
25 mg, 8 h
|
100%
|
75%
|
50%
|
Enalapril
|
5-10 mg 12 h
|
100%
|
75-100%
|
50%
|
Fosinopril
|
10 mg/d
|
100%
|
100%
|
75-100%
|
Lisinopril
|
5-10 mg/d
|
100%
|
50-75%
|
25-50%
|
Quinapril
|
10-20 mg/d
|
100%
|
75-100%
|
75%
|
Ramipril
|
5-10 mg/d
|
100%
|
50-75%
|
25-50%
|
Chẹn Beta adrenergic
|
||||
Acebutolol
|
400-600 mg/1-2 lần/d
|
100%
|
50%
|
30-50%
|
Atenolol
|
5-100 mg/d
|
100%
|
50%
|
25%
|
Bisoprolol
|
10 mg/d
|
100%
|
75%
|
50%
|
Nadolol
|
40-80 mg/d
|
100%
|
50%
|
25%
|
Thuốc lợi niệu
|
||||
Amilorid
|
5 mg/d
|
100%
|
50%
|
CCĐ
|
Spironolacton
|
50-100 mg/d
|
6-12h/lần
|
12-24h/lần
|
CCĐ
|
Thiazid
|
25-50 mg/d
|
100%
|
100%
|
CCĐ
|
Fluconazol
|
200-400/d
|
100%
|
50%
|
50%
|
Itraconazol
|
100-200 mg, 12/lần
|
100%
|
100%
|
50% (tĩnh mạch CCĐ)
|
Thuốc chống virus
|
||||
Acyclovir ( tĩnh mạch)
|
5-10 mg/kg, 8h/lần
|
100%
|
100%, 12-24h/lần
|
50%, 12-24h/lần
|
Acyclovir (uống)
|
200-800 mg 4-12h/lần
|
100%
|
100%
|
200 mg, 12/lần
|
Valacyclovir
|
500 mg, 12h/lần
hoặc 1000 mg, 8h/lần |
100%
|
100%, 12-24h/lần
|
500 mg/24h
|
Ertapenem
|
1 g, 24h/lần
|
100%
|
100%
|
50%
|
Imipenem
|
0.25-1 g, 6h/lần
|
100%
|
50%
|
25%
|
Meropenem
|
1-2 g, 8h/lần
|
100%
|
50%, 12h/lần
|
50%, 24h/lần (GFR < 20)
|
Tetracyclines
|
||||
Tetracyclin
|
250 to 500 mg 2-4 lần/d
|
8-12h/lần
|
12-24h/lần
|
24h/lần
|
KS cephalosporin
|
||||
Cefaclor
|
250-500 mg, 8h/lần
|
100%
|
50-100%
|
50%
|
Cefadroxil
|
0.5-1 g, 12h/lần
|
100%
|
12-24h/lần
|
36h/lần
|
Cefamandol
|
0.5-1 g, 4-8h/lần
|
6h/lần
|
6-8h/lần
|
8-12h/lần
|
Cefazolin
|
0.25-2 g, 6h/lần
|
8h/lần
|
12h/lần
|
50%, 24-48h/lần
|
Cefepim
|
0.25-2 g, 8-12h/lần
|
100%
|
50-100%, 24h/lần
|
25-50%, 24h/lần
|
Cefixim
|
200 mg, 12h/lần
|
100%
|
75%
|
50%
|
Cefotaxim
|
1-2 g, 6-12h/lần
|
6h/lần
|
6-12h/lần
|
24h/lần hoặc liều 50%
|
Cefoxitin
|
1-2 g, 6-8h/lần
|
6-8h/lần
|
8-12h/lần
|
24-48h/lần
|
Cefpodoxim
|
100 to 400 mg, 12h/lần
|
12h/lần
|
24h/lần
|
24h/lần
|
Cefprozil
|
250 to 500 mg, 12h/lần
|
100%
|
50%, 12h/lần
|
50%. 12h/lần
|
Ceftazidim
|
1-2 g, 8h/lần
|
8-12h/lần
|
12-24h/lần
|
24-48h/lần
|
Ceftizoxim
|
1 to 2 g, 8-12h/lần
|
8-12h/lần
|
12-24h/lần
|
24h/lần
|
Cephalexin
|
250-500 mg, 6-8h/lần
|
8h/lần
|
8-12h/lần
|
12-24h/lần
|
Cephradin
|
0.25-1 g, 6-12h/lần
|
100%
|
50%
|
25%
|
Cefuroxim sodium
|
0.75-1.5 g, 8h/lần
|
8h/lần
|
8-12h/lần
|
12-24h/lần
|
Cefotetan
|
1-2 g, 12h/lần
|
100%
|
24h/lần
|
48h/lần
|
Cefprozil
|
250-500 mg, 12h/lần
|
100%
|
50%, 12h/lần
|
50%, 12h/lần
|
Ceftibuten
|
400 mg, 24h/lần
|
100%
|
25-50%
|
25-50%
|
KS Penicillins
|
||||
Amoxicillin
|
250-500, 8h/lần
|
8h/lần
|
8-12h/lần
|
24h/lần
|
Ampicillin
|
0.25-2 g, 6h/lần
|
6h/lần
|
6-12h/lần
|
12-24h/lần
|
Ampicillin/sulbactam
(Unasyn) |
1-2 g ampicillin
và 0.5-1 g sulbactam, 6-8h/lần |
100%
(GFR ≥ 30) |
12h/lần
(GFR 15 to 29) |
24h/lần
(GFR 5 to 14) |
Carbenicillin 382mg
viên nén |
1 hoặc 2 viên, 6h/lần
|
6-12h/lần
|
12-24h/lần
|
24-48h/lần
|
Penicillin G
|
0.5-4 triệu đv,
4-6h/lần
|
100%
|
75%
|
20-50%
|
Clarithromycin
|
250-500 mg, 12h/lần
hoặc 1 g/d |
100%
|
50-100%
|
50%
|
KS Quinolones
|
||||
Ciprofloxacin
|
400 mg IV
hoặc uống 500-750 mg, 12h/lần |
100%
|
50-75%
|
50%
|
Gemifloxacin
|
320 mg/d
|
100%
|
50-100%
|
50%
|
Levofloxacin
|
250-750 mg, 24h/lần
|
100%
|
Khởi đầu 500-750 mg,
sau đó 250-750 mg, 24-48h/lần |
Khởi đầu 500 mg,
sau đó 250-500 mg, 48h/lần |
KS quinolon
|
||||
Norfloxacin
|
400 mg, 12h/lần
|
12h/lần
|
12-24h/lần
|
CCĐ
|
Ofloxacin
|
200 to 400 mg, 12h/lần
|
100%
|
200-400 mg, 24h/lần
|
200 mg. 24h/lần
|
Sulfamethoxazol
|
1 g, 8-12h/lần
|
12h/lần
|
18h/lần
|
24h/lần
|
Sulfisoxazol
|
1-2 g, 6h/lần
|
6h/lần
|
8-12h/lần
|
12-24h/lần
|
Trimethoprim
|
100 mg, 12h/lần
|
12h/lần
|
12h/lần (GFR > 30);
18h/lần (GFR 10 to 30) |
24h/lần
|
Kết luận
Suy giảm chức năng thận
=> Tăng AUC, Giảm
Cl, Kéo dài t/2, Vd ít ảnh hưởng
=> Tăng tích lũy
thuốc, Tăng độc tính
=> Chỉnh liều hoặc
khoảng cách liều
3.Thay đổi dược động học ở trẻ em
3.1. Thay đổi sự hấp thu qua đường uống
Đặc điểm sinh lý
|
Thay đổi hấp thu
|
pH dịch vị cao hơn
|
- Chậm hấp thu acid yếu: phenobarbital, aspirin, paracetamol
- Tăng hấp thu base
yếu: ampicillin, theophylin
|
Thời gian làm rỗng TB 6-8 h, 6-8 tháng đạt như người lớn
|
Trẻ sơ sinh, trẻ bé: tăng hấp thu các thuốc hấp thu chủ yếu ở dạ dày:
aspirin, barbiturat
|
Enzym tiêu hóa chưa hoàn chỉnh
|
Khó hấp thu ester: sultamicin, cefpodoxim proxetil
|
Tiết mật 2-3 tuần đầu ít hơn (2-4 mM)
|
Ít hấp thu thuốc tan mạnh trong lipid: vitamin A, D, E, K
|
Chuyển hóa qua CYP3A4 và 3A5 ở thành ruột
|
Giảm hấp thu ciclosporin, nifedipin, midazolam, verapamil
|
3.2. Đường tiêm: hấp thu rất thất thường
Vì:
- Hệ cơ chưa phát triểncấp
máu ít
- Phản xạ co mạch
nhanh mạnh
- Nhiều nước
3.3.Qua da:
- Ít bị sừng hóa =>
mỏng, hấp thu nhanh
- Thận trọng:
corticoid
- Không bôi chất kích ứng
mạnh: salicylic, iod, tinh dầu
3.4. Thay đổi sự phân phối thuốc:
- Tăng thể tích phân
phối do:
+ Giảm số lượng, chất lượng
protein máu
+ Nhiều chất nội sinh
như bilirubin => cạnh tranh trên Protein.
+ Hàng rào máu não
chưa phát triển, não chứa nhiều nước > người lớn, myelin ít, neuron chưa biệt
hóa => Thuốc vào TKTW dễ dàng
Vd một số thuốc ở trẻ em so với người lớn:
Thuốc
|
Vd trẻ em (L/kg)
|
Vd người lớn
(L/kg)
|
Ampicillin
|
0,5
|
0,2
|
Diazepam
|
1,8-2,1
|
1,6-3,2
|
Phenobarbital
|
0,6-1,5
|
0,6-1,5
|
Digoxin
|
6,0-10,2
|
5,7-7,3
|
Gentamicin
|
0,8-1,6
|
0,3-0,7
|
3.5. Thay đổi chuyển hóa
- Tùy theo lứa tuổi. Những
năm đầu số lượng và hoạt tính yếu
=> hậu quả:
- Tiền thuốc giảm hoạt
tính,
- Tăng F
- T/2 dài, nguy cơ ngộ
độc
- sau như người lớn
3.6. Thay đổi sự thải trừ
- Chức năng thận chưa
hoàn chỉnh
- Chức năng chuyển hóa
giảm
=> T/2 dài =>
nguy cơ ngộ độc
3.7. Chỉnh liều thuốc ở trẻ em:
* (Tuổi trẻ em + 1) :
24 x liều người lớn
* Trọng lượng trẻ (pounds)
: 150 x liều người lớn
* BSA (m2) của trẻ :
1.7 x liều người lớn
Ghi chú:
+ 1 pounds = 0,454kg
+ BSA: diện tích bề mặt
+ 1,7: BSA của người lớn
4.Thay đổi dược động học ở người cao tuổi
Người cao tuổi :
- Các chức năng các cơ
quan đều suy giảm
- Đa bệnh và đa thuốc
=> Chọn thuốc, liều
lượng, khoảng cách dùng thuốc nhằm an toàn và hiệu quả luôn là thách thức
4.1. Thay đổi hấp thu:
* Qua đường uống
Đặc điểm
|
Thay đổi
|
Chậm tháo rỗng dạ dày, tăng thời gian lưu thuốc ở dạ dày
|
- Thuốc không bền trong môi trường acid dễ bị phân hủy (ampicillin,
erythromycin)
- Chậm tác dụng của
thuốc bao tan trong ruột (các PPI)
|
Tế bào viền giảm tiết acid, pH dịch vị tăng
|
- Giảm hấp thu các thuốc acid yếu (aspirin, barbiturat)
- Tăng hấp thu thuốc
kiềm yếu: cafein, theophylin, quinin
- Thuốc dễ bị phân hủy
ở dạ dày sẽ bền vững hơn (penicillin, erythromycin, levodopa)
|
Giảm tưới máu, diện tích hấp thu, nhu động
|
Tmax kéo dài nhưng hấp thu không đổi
|
Niêm mạc ruột lão hóa
|
Vận chuyển qua chất mang giảm (B1, B12, sắt, calci, acid amin)
|
* Đường tiêm: tưới máu da, cơ kém => hấp thu kém
* Qua da: kém
- Lớp sừng dày, khô
- Lipid giảm
- Tưới máu hạn chế
4.2. Sự phân phối:
Đặc điểm
|
Thay đổi phân phối
|
Thể tích khối cơ giảm, tỉ lệ mỡ tăng
|
- Vd thấp với thuốc phân phối mạnh vào cơ (desipramin, promethazine)
- Vd cao với thuốc tan mạnh trong lipid (barbiturat, chống trầm cảm,
chẹn kênh calci, DX phenothiazin)
|
Lượng nước trong cơ thể giảm
|
Vd thuốc tan mạnh trong nước giảm
|
Albumin giảm
|
Tăng Vd đặc biệt là thuốc có tính acid yếu (warfarin, furosemid,
phenytoin)
|
4.3. Sự chuyển hóa
* Đặc điểm:
- Khối lượng, lưu lượng
máu qua gan, hoạt tính các enzym chuyển hóa thuốc (cytP450) giảm
- Thay đổi chuyển hóa
thuốc chủ yếu ở các phản ứng pha I, pha II ít thay đổi
* Hậu quả
- Giảm chuyển hóa của
nhiều thuốc
- Tăng độc tính với
thuốc chuyển hóa qua gan mạnh, mất tác dụng và thuốc chuyển hóa lần đầu qua gan
mạnh
- Giảm tác dụng và độc
tính với tiền thuốc
Ví dụ một số thuốc giảm chuyển hóa ở người cao
tuổi:
Nhóm thuốc
|
Các thuốc bị giảm chuyển hóa
|
Giảm đau, chống viêm
|
Ibuprofen, meperidin, morphin, naproxen
|
Thuốc tim mạch, chống đông
|
Amlodipin, diltiazem, lidocain, nifedipin, propranolol, quinidin,
theophyllin, verapamil, warfarin
|
Chống loạn thần
|
Alprazolam, chlordiazepoxid, desipramin, diazepam, imipramin,
nortriptylin, trazodone, triazolam
|
Khác
|
Levodopa
|
4.4. Thải trừ:
Chức năng gan, thận giảm
đi theo tuổi => thay đổi chuyển hóa và thải trừ thuốc
- Số lượng nephron giảm
35%
- Tưới máu qua thận giảm
45-53%
- Tốc độ lọc qua cầu
thận giảm 40-50%
=> Thanh thải thuốc
giảm, T/2 kéo dài, đặc biệt, thuốc thải trừ chủ yếu qua thận ở dạng chưa chuyển
hóa
Một số thuốc giảm thải trừ ở người cao tuổi:
Nhóm thuốc
|
Các thuốc bị giảm
thải trừ
|
Giảm đau, chống viêm
|
Meperidin, morphin, oxycodon
|
Kháng sinh
|
Amikacin, ciprofloxacin, gentamicin, levofloxacin, nitrofurantoin,
streptomycin, tobramycin
|
Thuốc tim mạch, chống đông
|
Apixaban, captopril, dabigatran, digoxin, enalapril, enoxaparin,
heparin, Lisinopril, procainamid, quinapril, rivaroxaban
|
Lợi niệu
|
Amilorid, furosemid, hydroclorothiazid, triamteren
|
Chống loạn thần, chống trầm cảm
|
Risperidon
|
Khác
|
Amantadin, clorpropramid, cimetidine, exenatid, gabapentin, glyburid,
lithium, metoclopramid, ranitidin, sitagliptin
|
4.5. Nguyên tắc sử dụng thuốc ở người cao tuổi
- Hạn chế tối đa, chỉ
sử dụng khi thật cần thiết
- Chọn dạng bào chế,
liều lượng, đường dùng phù hợp bệnh lý, tuân thủ điều trị, ít ảnh hưởng chất lượng
cuộc sống nhất có thể
. Khởi đầu với liều và
số lần ít nhất, tăng dần liều.
. Hạn chế thuốc gây mất
nước, kích thích thần kinh
. Cân nhắc thuốc ít ảnh
hưởng chức năng gan, thận nhất.
. Cân nhắc chọn dạng
siro, hỗn dịch, viên sủi, đặt hậu môn.
. Tránh phối hợp thuốc
cùng độc tính và nguy cơ tương tác.
5.Thay đổi dược động học ở phụ nữ có thai
5.1 Thay đổi sự hấp thu
Đặc điểm
|
Thay đổi hấp thu
|
Progesteron tăng =>
chậm tháo rỗng dạ dày, giảm nhu động ruột
|
- Giảm hấp thu đường tiêu hóa, Tmax kéo dài, Cmax thấp
- F thay đổi không nhiều
|
Giảm tiết HCl dịch vị, tăng tiết dịch nhày
|
- Giảm hấp thu các thuốc acid yếu (aspirin, barbiturate)
- Tăng hấp thu thuốc kiềm yếu (cafein, theophylline, quinin)
|
Buồn nôn, nôn (nghén)
|
Ảnh hưởng hấp thu và hiệu quả của thuốc
|
Tăng hiệu suất của tim, tăng tính thấm phế nang
|
Tăng hấp thu thuốc khí dung
|
Giãn mạch, tăng tưới máu đến cơ
|
Tăng hấp thu khi tiêm bắp
|
Ứ trệ tuần hoàn chi dưới
|
Hấp thu khi tiêm mông, đùi chậm hơn tiêm cơ delta
|
5.2. Thay đổi phân bố
|
Hậu quả
|
* giữ nước
|
- Tăng Vd các
Thuốc tan mạnh trong nước
- Giảm Cmax
|
* Giảm Prot.
toàn phần, albumin, đặc biệt là 3 tháng cuối
* Cạnh
tranh các hormon sinh dục trên Prot
|
Tăng Vd: Carbamazepin, Phenytoin
|
* Tăng khối
lượng mỡ (4 kg)
|
Tăng Vd thuốc tan mạnh trong lipid
|
5.3. Thay đổi chuyển hóa
|
|
Tăng nồng độ các hormon trong thời kỳ có thai
|
Cảm ứng/ ức chế một số enzym cyt P- 450
|
Ví dụ một số thuốc bị thay đổi chuyển hóa ở phụ
nữ có thai:
CYP
|
Thay đổi chuyển hóa
|
Thuốc chuyển hóa
|
CYP1A2
|
Giảm
|
Cafein, theophylin, olanzapin, clozapin
|
CYP2C19
|
Giảm
|
Proguanil
|
CYP2A6
|
Tăng
|
Nicotin
|
CYP2D6
|
Tăng
|
Fluoxetin, citalopram, metoprolol, dextromethorphan
|
CYP2C9
|
Tăng
|
Phenytoin, glyburid
|
CYP3A4
|
Tăng
|
Midazolam, nifedipin, indinavir
|
UGT1A4
|
Tăng
|
Lamotrigin
|
5.4.Thay đổi sự thải trừ
Cơ chế
|
Ví dụ sự thay đổi của một số thuốc
|
|
Thay đổi độ thanh thải qua gan
|
Tăng tưới máu qua gan 60% -> Tăng độ thanh thải thuốc có hệ số chiết
suất cao
|
Morphin, nicotin
|
Thuốc gắn mạnh protein và tỉ số chiết xuất thấp -> tăng độ thanh
thải
|
Acid valproic
|
|
Tưới máu qua thận tăng (60-80%)
|
Tăng GFR -> tăng thải trừ, đặc biệt các thuốc thải trừ chủ yếu dạng
chưa chuyển hóa
|
Penicillin, digoxin
|
Vận chuyển thuốc từ mẹ sang
con
|
Thuốc tan mạnh trong lipid, TLPT thấp dễ chuyển sang con
(phenobarbital, sulfonamid)
|
Phenobarbital, sulfonamid
|
Thuốc TLPT lớn không qua được rau thai
|
Heparin, insulin
|
|
Tích lũy thuốc trong thai nhi
|
Gan thai nhi và rau thai (8 tuần) có hoạt tính các enzym chuyển hóa
thuốc thấp
pH máu bào thai hơi acid hơn máu mẹ
=> thuốc base yếu dễ qua
rau thai hơn
|
5.5. Những lưu ý khi sử dụng thuốc:
- Chỉ sử dụng khi thật
cần thiết, đánh giá cẩn thận lợi ích nguy cơ cho mẹ và thai.
- Chọn thuốc an toàn
nhất có thể cho mẹ và con, hết sức tránh các thuốc mới.
- Nên đơn trị liệu, hạn
chế đa trị liệu.
- Liều thấp nhất có hiệu
quả.
- Tối đa liệu pháp điều
trị không dùng thuốc.
Một số thuốc chống chỉ định ở phụ nữ có thai:
Nhóm thuốc
|
Hoạt chất
|
Chống đông
|
Warfarin
|
Acenocoumarol
|
|
Chống viêm
|
Etoricoxib
|
Ibuprofen
|
|
Celecoxib
|
|
Piroxicam
|
|
Meloxicam
|
|
Ketorolac
|
|
Diclofenac Sodium
|
|
Aspirin (3 tháng đầu)
|
|
Hạ lipid
|
Rosuvastatin
|
Atorvastatin
|
|
Atorvastatin
|
|
Ezetimb/Simvastatin
|
|
Kháng sinh
|
Cloramphenicol
|
Doxycyclin
|
|
Erythromycin estolat
(Các ester khác có
thể dùng)
|
|
Metronidazol
|
|
Cloramphenicol
|
|
Tetracyclin
|
|
Nội tiết
|
Tetosteron
undecanoat
|
Cetrorelix acetat
|
|
Estradiol,
Cyproteron, thuốc tránh thai hỗn hợp
|
|
Clomiphen
|
|
Menotrophin; FSH; LH
|
|
Mifepriston
|
|
Mesterolon
|
|
Follitropin β
|
|
Thiamazol
|
|
Tim mạch
|
Captopril
|
Irbesartan + hydrochlorothiazid
|
|
Valsartan +
Hydrochlorothiazid
|
|
Losartan
|
|
Amlodipin camsylat
+Losartan
|
|
Telmisartan
|
|
Telmisartan +
Hydrochlorothiazid
|
|
Perindopril
terbutylamin + Indapamid
|
|
Ivabradin
|
|
Elanapril
|
|
Telmisartan +
Amlodipin
|
|
Lisinopril + hydrochlorothiazid
|
|
Lisinopril
|
|
Trị mụn trứng cá
|
Isotretionoin
|
Isotretionoin
|
|
Adapalen
|
|
Chống ung thư
|
Pemetrexed
|
Paclitaxel
|
|
Bleomycin
|
|
Irinotecan
|
|
Carboplatin
|
|
Nimotuzumab
|
|
Dacarbazin
|
|
Triptorelin
|
|
Thalidomid
|
|
Doxorubicin
|
|
Chống ung thư
|
Cisplastin,
oxaliplatin
|
Cyclophosphamid
|
|
Cetuximab,
trastuzumab, ranibizumab, rituximab
|
|
Etoposid
|
|
5-Fluorouracil
|
|
Gemcitabin
|
|
Ifosfamid
|
|
Topotecan
hydrochlorid
|
|
Mitomycin
|
|
Methotrexat
|
|
Sorafenib tosylat
|
|
Epirubucin
hydroclorid
|
|
Regorafenib
|
|
Sunitinib
|
|
Erlotinib
|
|
Docetaxel
|
|
Tegafur, gimeracil,
oteracil kali
|
|
Vincristin,
capecitabin, goserelin acetat
|
|
Nhóm khác
|
Hydroxyzin
|
Thiocolchicosid
|
|
Tibolon
|
|
Midazolam
|
|
Misoprostol
|
|
Strontium ranelat
|
|
Paroxetin
|
|
Dihydro ergotamin
|
|
Atosiban
|
|
Vitamin A 100.000 IU
|
|
Acid valproic,
carbamazepin, phenytoin
|
Một số thuốc gây độc tính sinh sản khi dùng ở
phụ nữ có thai:
Acid valproic
Testosteron
Carbamazepin
Cocain
Coumarin và dẫn xuất
Cyclophosphamid
Diethyl stibestrol
Etretinat
Isotretionin
Lithium
Penicilamin
Phenytoin
Tetracyclin
Thalidomid
Ức chế ACE
Chẹn AT1 receptor
Vitamin A liều cao
Một số thuốc có thể dùng khi có thai:
Nhóm Thuốc
|
Hoạt chất
|
Chống nôn
|
Metoclopramid
|
Metoclopramid
|
|
Hạ sốt
|
Paracetamol
|
Paracetamol+
codein????
|
|
Gây tê- mê
|
Bupivacain
|
Lidocain
|
|
Isofluran
|
|
Mepivacian
|
|
Chống co thắt
|
Papaverin,
spasmaverin
|
Chống táo bón
|
Bisacodyl
|
Hormon
|
Budesonid
|
Insulin
|
|
Thyroxin
|
|
Oxytocin
|
|
Kháng sinh
|
Amoxicillin
Ampicillin
Cephalosporin
Penicilin
Erythromycin(trừ dạng
estolat)
|
Tim mạch
|
Methyldopa,
Hydralazin
|
Thuốc chống ho- long đờm
|
Bromhexin
|
Dextromethorphan,
clopheniramin, phenylpropanolamin chlorhydrat, natricitrat citrate, amonium
clorid, glyceryl guaiacolat
|
|
Thuốc giãn phế quản
|
Salbutamol
|
Salbutamol + ipratropium
|
|
Fenoterol,
ipratropium
|
|
Thuốc chống thiếu máu
|
Sắt fumarat, folic
acid, vitamin B12
|
Khác thuốc khác
|
Atropin
|
Bromocriptin
Heparin
|
6. Dược động học ở phụ nữ cho trẻ bú:
- Đa số thuốc bài tiết
vào sữa mẹ thông qua khuếch tán thụ động.
- Vận chuyển tích cực:
nitrofurantoin, cimetidin, ranitidin, iod, acyclovir .
- Bài tiết thuốc vào sữa
mẹ phụ thuộc: cấu trúc, trọng lượng phân tử, độ tan trong lipid, pKa, tỷ lệ gắn
vào protein trong máu mẹ, pH của sữa, lưu lượng sữa....
Trọng lượng phân tử:
Thấp sẽ dễ dàng bài tiết
vào sữa mẹ,
Cao: heparin, insulin,
interferon hầu như không qua sữa.
Tan mạnh trong lipid, ít gắn vào protein => vào sữa mẹ nhanh: atenolol gắn
6-16% => vào sữa mạnh.
Tỷ lệ nồng độ trong sữa và trong huyết tương
máu mẹ (M/P): Khi
M/P < 1 tăng an toàn cho trẻ .
pH sữa < pH trong máu => C thuốc acid trong sữa thấp
(penicilin), C thuốc tính kiềm (erythromycin) tăng trong sữa.
Một số nguyên tắc sử dụng thuốc ở phụ nữ cho trẻ
bú:
+ Hạn chế tối đa sử dụng
thuốc, bắt buộc dùng thuốc cần cân nhắc yếu tố nguy cơ/ lợi ích cho cả mẹ và
con.
+ Cần phải chọn thuốc
có tỷ lệ M/P nhỏ hơn 1 và có t/2 ngắn.
+ Chọn liều thuốc thấp
nhất, thời gian sử dụng ngắn nhất. Khi có hiệu quả phải ngừng sử dụng thuốc
ngay.
+ Dựa vào t/2 của thuốc
chọn thời điểm dùng thuốc và cho con bú thích hợp.
. Nên cho mẹ dùng thuốc
ngay sau khi trẻ bú xong hoặc
. Chọn thời điểm gấp 5
lần t/2 cho trẻ bú lại.
Một số thuốc cấm dùng khi cho trẻ bú:
Hoạt chất
|
Lưu ý
|
Cytarabin
|
Dừng cho bú
|
Doxorubicin HCl
|
Dừng cho bú ít nhất
7 ngày
|
Etoposid
|
Dừng cho bú 24-36 giờ
|
Fluorouracil
|
Dừng cho bú ít nhất
8 giờ
|
Gemcitabin
|
Dừng cho bú ít nhất
6 giờ với truyền ngắn (<50 phút).
Không khuyến cáo
truyền dài
|
Methotrexat
|
Dừng cho bú 96 giờ
|
Nimotuzumab
|
|
Oxaliplatin
|
Không cho bú
|
Paclitaxel
|
Dừng cho bú ít nhất
6 ngày
|
Regorafenib
|
Dừng cho bú trong
quá trình điều trị và ít nhất 2 tuần sau liều cuối cùng
|
Rivaroxaban
|
|
Strontium
|
Đổi thuốc
|
Tamoxifene citrate
|
Không cho bú
|
Tegafur; gimeracil;
oteracil kali
|
|
Các dạng Testosteron
|
|
Topotecan
hydrochloride
|
Dừng cho bú
|
Vincristin sulphat
|
Dừng cho bú ít nhất
35 ngày
|
Một số thuốc có thể dùng khi cho trẻ bú:
Acetaminophen
Ibuprofen
Naproxen
Fluconazol, miconazol
, clotrimazol
Penicilin
Amoxicillin,
ampicillin, cephalosporin
Loratadin
Fexofenadin
Pseudoephedrin (lưu ý
làm giảm tiết sữa)
Một số thuốc làm giảm tiết sữa:
Bromociptin
Cabergolin
Ergotamin
Estrogen
Progestin
Pseudoephedrin